افرادی که دچار آریتمی قلب می شوند، به طور مشخص می توانند متوجه آن شوند زیرا هرگونه اختلال ضربان مانند تندی، کندی یا نامرتب بودن برای افراد ملموس است.
به گزارش افکارنیوز، بسیاری از افراد وقتی صدای قلب خود را می شنوند که در شرایط خاص هیجانی مانند خوشحالی، ترس یا اضطراب واقع شده باشند یا آن که مشغول یک فعالیت ورزشی شوند. مصرف برخی از داروها باعثکاهش ضربان قلب می شود. اما اگر کاهش یا افزایش ضربان قلب ادامه داشته باشد، نشان دهنده آن است که قلب دچار آریتمی یا بی نظمی ضربان شده که در صورت بی توجهی ممکن است این آوای حیاتی برای همیشه خاموش شود.
دکتر مجید حق جو، فوق تخصص الکتروفیزیولوژی قلب در خصوص انواع آریتمی ها با توضیح آن که آریتمی ها به دو دسته خوش خیم و بدخیم تقسیم می شود، گفت: " در حالت عادی ضربان قلب باید در یک دقیقه بین ۶۰ تا ۱۰۰ ضربه باشد و نیز به گونه ای باشد که فرد متوجه کارکرد قلبش نباشد و اگر به هر علتی ضربان قلب تند، کند یا نامرتب(گاهی تند و گاهی کند) شود نشان دهنده آریتمی قلب است. آریتمی فوق بطنی که منشا آن از قسمت های حفره های دهلیزی است، معمولا خوش خیم بوده و تنها باعثتپش قلب و گاهی سرگیجه می شود. اما آریتمی بدخیم که منشا آن از بطن ها و از حفره های پمپاژ کننده قلب است، در صورت تداوم باعثایست قلبی شده و در نهایت منجر به مرگ افراد می شود. علایم این نوع آریتمی نیز بر اساس نوع، محل و تداوم از یک طیف ساده مانند تپش قلب شروع و تا سرگیجه، سنکوب و در نهایت ایست قلبی ادامه می یابد. "
افرادی که دچار آریتمی قلب می شوند، به طور مشخص می توانند متوجه آن شوند زیرا هرگونه اختلال ضربان مانند تندی، کندی یا نامرتب بودن برای افراد ملموس است. به همین دلیل ضروری است افراد بالای ۴۰ سال ضربان نبض خود را بررسی کنند و چنان چه متوجه هرگونه آریتمی شدند، به پزشک متخصص مراجعه کنند.
در خصوص چگونگی بررسی ضربان قلب باید بگویم روی مچ دست و در انتهای شست، سرخرگی عبور می کند که به دلیل واقع شدن روی استخوان، ضربان نبض به راحتی با لمس انگشتان احساس می شود. برای این کار می توان انگشت سبابه و وسطی را روی نبض قرار داد و تعداد ضربان را شمرد. اگر تعداد ضربان در یک دقیقه بین ۶۰ تا ۱۰۰ باشد، نرمال است اما اگر بیش از ۱۰۰ و کمتر از ۶۰ باشد، نشان دهنده آریتمی است. البته باید در نظر داشت که در ورزشکاران حرفه ای ممکن است ضربان نبض در حالت استراحت کمتر از ۶۰ باشد که وضعیتی طبیعی است و جای نگرانی وجود ندارد.
عوامل مختلفی در ایجاد آریتمی قلب نقش دارد؛ از علت مادرزادی گرفته تا بیماری های قلبی. در آریتمی مادرزادی فرد ممکن است دارای یک عصب اضافه در قلبش باشد یا آن که جدار قلب وی ضخیم یا نازک باشد که باعثآریتمی قلب می شود.
از طرفی آریتمی می تواند ناشی از بیماری های قلبی باشد؛ مانند آن که فردی در اثر مسدود شدن رگ های قلب، سکته کند و قلب وی دچار آریتمی شود. آریتمی همچنین ممکن است در اثر نبود درچه قلب به وجود آید؛ اما بسیاری از افرادی که دچار آریتمی می شوند، ساختمان قلب شان کاملا سالم است و مهم آن است افرادی که دچار آریتمی قلب می شوند حتما باید به پزشک مراجعه کنند تا در صورت نیاز توسط فوق تخصصان الکتروفیزیولوژی درمان شوند.
درمان آریتمی قلب بر اساس نوع آن است و اگر آریتمی به صورت نامرتبی یا تندی باشد معمولا با تجویز یک سری از داروهای تنظیم کننده ریتم قلب درمان می شود؛ اما در پاره ای از موارد برای درمان آریتمی نیاز به بستری شدن بیمار و درمان به شیوه الکتروفیزیولوژی و ابلیشن که در بین مردم به اصطلاح سوزاندن نامیده می شود، وجود دارد. در این روش از طریق رگ های بیمار سیم هایی در قلب وی کار گذاشته می شود و از طریق نقشه برداری، کانون بی نظمی در قلب یافت شده و با اشعه مخصوص رادیوفرکوئنسی کانون با انرژی گرمایی سوزانده می شود.
از طرفی آریتمی های کند قلب نیز با تعبیه باتری قابل کنترل است بدین گونه که بیمار با یک جراحی کوچک که نیاز به بی هوشی ندارد، از طریق رگ، سیم هایی داخل قلب کار گذاشته می شود که این سیم ها با کمک یک باتری که زیر استخوان ترقوه و زیر پوست تعبیه می شود، ضربان قلب را تنظیم کرده و آریتمی و نیز حالت سرگیجه فرد برطرف می شود.
پزشکان آریتمی قلبی را نه تنها بر اساس محل آنها، بلکه بر اساس تغییری که در ضربان قلبی ایجاد میکنند طبقهبندی میکنند. انواع آریتمیها به شرح زیر هستند:
تاکیکاردی به معنی ضربان قلب بیش از ۱۰۰ بار در دقیقه است.
برادیکاردی به معنی ضربان قلب کمتر از ۶۰ بار در دقیقه است.
توجه کنید که تمام تاکیکاردیها یا برادیکاردیها به معنی وجود بیماری قلبی نیستند. به عنوان مثال، هنگام ورزش ضربان قلب افزایش پیدا میکند تا اکسیژن کافی در اختیار بافتهای مختلف بدن قرار بگیرد. همچنین در هنگام خواب یا استراحت مطلق، ضربان قلب کاهش مییابد.
1. تاکیکاردی در دهلیزها
تاکیکاردیهای دهلیزی عبارتند از:
فیبریلاسیون دهلیزی: همان ضربان سریع قلب است که در اثر پیامهای الکتریکی نامنظم در دهلیز به وجود میآید. این پیامها باعث انقباضات سریع و ناهماهنگ در دهلیز میشوند. پیامهای الکتریکی مذکور گره AV را بمباران میکنند و این موضوع باعث ضربان سریع و نامنظم در بطن2ها می شود. فیبریلاسیون دهلیزی ممکن است گذرا باشد، اما در بعضی از موارد در صورت عدم درمان متوقف نخواهد شد. فیبریلاسیون دهلیزی با عوارض خطرناکی نظیر سکته مغزی همراه است.
فلاتر دهلیزی: فلاتر دهلیزی مشابه فیبریلاسیون دهلیزی است، با این تفاوت که ضربانها در فلاتر دهلیزی منظمتر از فیبریلاسیون دهلیزی هستند. فلاتر دهلیزی هم ممکن است با سکته مغزی همراه باشد.
تاکیکاردی فوق بطنی: تاکیکاردی فوق بطنی یک اصطلاح گسترده است که انواع آریتمیها با منشاء بالاتر از بطن که شامل دهلیزها یا گره AV است را در برمیگیرد. به نظر میرسد این نوع آریتمیها باعث دورههای ناگهان تپش قلب میشوند که به یکباره آغاز شده و به یکباره هم پایان مییابند.
سندرم ولف پارکینسون وایت: سندرم ولف پارکینسون وایت نوعی تاکیکاردی فوق بطنی است که در آن از بدو تولد یک مسیر الکتریکی اضافی بین دهلیزها و بطن ها وجود دارد. با این حال، ممکن است فرد تا دوران بزرگسالی هم بیعلامت باشد.
این مسیر اضافی باعث میشود پیامهای الکتریکی بدون گذر از گره AV مستقیما از دهلیز به بطنها برسند که پیامد نهایی آن تشکیل مدارهای کوتاه و ضربان قلب بالا است.
[امواج الکتریکی قلب و پزشکی که گوشی پزشکی خود را روی آنها قرار داده است]
گاهی اوقات، تغییر ضربان قلب نشانه بیماری نیست. برای مثال، ضربان قلب در هنگام ورزش افزایش و در هنگام خواب کاهش مییابد.
2. تاکیکاردی در بطنها
تاکیکاردیهای ایجاد شده در بطنها عبارتند از:
تاکیکاردی بطنی: تاکیکاردی بطنی در حقیقت ضربان سریع قلب در اثر پیامهای الکتریکی غیرطبیعی با منشاء بطنی است. در این حالت ضربان سریع قلب مانع از پر شدن و انقباض موثر بطنها به منظور پمپاژ خون به بافتهای مختلف بدن میشود.
تاکیکاردی بطنی در قلب سالم ممکن است چندان مشکلآفرین نباشد، اما در بیماران قلبی یک اورژانس پزشکی محسوب میشود و باید سریعا درمان شود.
فیبریلاسیون بطنی: فیبریلاسیون بطنی زمان اتفاق میافتد که پیامهای الکتریکی سریع و نامنظم باعث شوند بطن به جای پمپاژ موثر خون، دچار یک سری انقباضات سریع و غیرعملکردی شود. این حالت بسیار خطرناک است و اگر در عرض چند دقیقه برطرف نشود، باعث مرگ بیمار میشود. اکثر افرادی که دچار فیبریلاسیون بطنی میشوند معمولا به بیماریهای قلبی مبتلا هستند یا به شدت آسیب دیدهاند.
سندرم QT طولانی: سندرم QT طولانی یک اختلال قلبی است که با افزایش ضربانهای سریع و نامنظم همراه است. در این حالت، ضربانهای سریع ناشی از تغییرات به وجود آمده در سیستم الکتریکی قلب ممکن است به کاهش سطح هوشیاری و غش منجر شوند که تهدیدکننده حیات فرد است. در بعضی موارد هم ریتم قلب به حدی نامنظم است که به مرگ ناگهانی فرد منجر میشود. افراد ممکن است با یک جهش ژنتیکی متولد شوند که آنها را مستعد سندرم QT طولانی میکند. علاوه بر این، بعضی از داروها هم ممکن است باعث ایجاد این سندرم شوند. بعضی بیماریها نظیر نقایص مادرزادی قلب هم از علل دیگر این سندرم هستند.
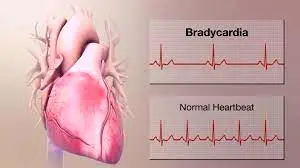
3. برادیکاردی
ضربان قلب کمتر از ۶۰ بار در دقیقه در حین استراحت برادیکاردی در نظر گرفته میشود، اما معمولا بیخطر است. اگر فرد تناسب اندام خوبی داشته باشد، قلب وی احتمالا قادر است با ضربان کمتر از ۶۰ بار در دقیقه هم نیاز بدن به خونرسانی در حالت استراحت را تامین کند.
به ضربان قلب کمتر از 60 بار در دقیقه «برادیکاردی» میگویند.
علاوه بر این تعدادی از داروهای مورد استفاده در درمان برخی بیماریها نظیر داروهای فشار خون، منجر به کاهش ضربان قلب میشوند. با این حال، اگر ضربان قلب به حدی کند شود که پاسخگوی نیازهای بدن نباشد، ممکن است فرد به یکی از انواع برادیکاردیها مبتلا شده باشد. انواع برادیکاردی عبارتند از:
سندرم سینوس بیمار: در این حالت گره SA که وظیفه ضربانسازی قلب را بر عهده دارد پیامهای الکتریکی را به طور مناسبی ارسال نمیکند و ضربان قلب بیمار بین 2 حالت برادیکاردی و تاکیکاردی تغییر میکند. سندرم سینوس بیمار همچنین ممکن است در اثر تشکیل بافت اسکار در مجاورت گره SA نیز به وجود آید. چرا که بافت مذکور باعث کندی و از هم گسیختگی پیامهای الکتریکی یا مسدود شدن مسیر انتقال آنها میشود. سندرم سینوس بیمار بیشتر در افراد مسن دیده میشود.
انسداد هدایتی: انسداد مسیرهای الکتریکی قلب میتواند در خود گره AV یا مجاورت آن اتفاق بیفتد که در حد فاصل دهلیزها و بطنها واقع شده است. انسداد همچین میتواند در هر بخشی از مسیرهای الکتریکی واقع در بطنها هم رخ دهد. بسته به نوع و محل انسداد، پیامهای الکتریکی حفرات بالایی یا پایینی قلب کند شده یا کاملا مسدود میشوند. اگر این پیامها به طور کامل مسدود شوند، سلولهای منحصر به فرد موجود در گره AV قادر خواهند بود ضربان قلب را، هر چند آهستهتر از حالت قبل، حفظ کنند. ممکن است بعضی از انسدادها بدون علامت باشند، در حالی که بعضی دیگر از آنها باعث حذف تعدادی از ضربانها و در نتیجه برادیکاردی میشوند.
4. ضربانهای زودرس
اگرچه ضربان زودرس اغلب به صورت حذف یک ضربان حس میشود. اما در حقیقت در این حالت یک ضربان اضافی وجود دارد. ممکن است فرد هر از گاهی یک ضربان نارس را احساس کند، اما این حالت به ندرت باعث مشکل میشود.
با این وجود باید توجه کرد که یک ضربان زودرس میتواند باعث ایجاد آریتمیهای طولانیتر، به ویژه در افراد مسن، شود. ضربانهای زودرس مکرر که به مدت چندین سال ادامه پیدا میکنند ممکن است به نارسایی قلبی منجر شوند. ضربان زودرس میتواند در حالت استراحت یا در اثر استرس، ورزش یا مواجهه با مواد محرک نظیر کافئین یا نیکوتین هم ایجاد شود.
استرس، ورزش، کافئین و نیکوتین باعث ضربان زودرس میشوند.
آریتمی قلبی ممکن است بدون علامت باشد. در حقیقت ممکن است پزشک آریتمی فرد را در جریان یک معاینه روتین تشخیص دهد. با این حال، وجود علائم و نشانههای بارز به این معنی نیست که فرد با یک مشکل جدی مواجه است. علائم و نشانههای اریتمی قلبی عبارتند از:
احساس بال بال زدن قلب در سینه
تپش قلب (تاکیکاردی)
کندی ضربان قلب (برادیکاردی)
درد قفسه سینه
تنگی نفس
اضطراب
خستگی
سبکی سر
تعریق
غش (سنکوپ) یا حالتی نزدیک به آن
سندروم مرگ ناگهانی آریتمی (Sudden arrhythmic death syndrome) زمانی است که فردی به طور ناگهانی و غیرمنتظره بر اثر ایست قلبی می میرد، اما علت ایست قلبی را نمی توان یافت.
ایست قلبی یعنی زمانی که قلب شما به طور ناگهانی پمپاژ خون در بدن شما را متوقف می کند. این کار تنفس شما را متوقف می کند و مغز شما را از اکسیژن محروم می کند.
ریتم قلب شما (که ضربان قلب شما را کنترل می کند) توسط تکانه های الکتریکی کنترل می شود. اگر تکانه های الکتریکی اشتباه شود، می تواند باعث ریتم غیر طبیعی قلب شود که به عنوان آریتمی شناخته می شود. برخی از آریتمی ها در صورت عدم درمان می توانند خطرناک باشند و باعث ایست قلبی شوند. ریتم قلب و تکانه های الکتریکی شما پس از مرگ دیگر وجود ندارد، این بدان معناست که ریتم قلب غیر طبیعی را پس از مرگ نمی توان شناسایی کرد و ساختار قلب طبیعی به نظر می رسد. به همین دلیل است که علت ایست قلبی پس از مرگ را نمی توان به راحتی تشخیص داد و ممکن است سندروم آریتمی مرگ ناگهانی (SADS) تشخیص داده شود.
چه چیزی باعث سندروم مرگ ناگهانی آریتمی (SADS) می شود؟
سندروم مرگ ناگهانی آریتمی (SADS) معمولاً زمانی اتفاق میافتد که ضربان غیرطبیعی قلب، که به عنوان آریتمی شناخته میشود، درمان نشده و منجر به ایست قلبی شود. آریتمی معمولا باعث می شود که قلب خیلی سریع، خیلی کند یا نامنظم بزند. معمولاً ناشی از یک بیماری قلبی است که بر سیستم الکتریکی قلب تأثیر می گذارد.
اغلب بیماری های قلبی که باعث آریتمی می شوند می توانند ارثی باشند. اگر این بیماریهای قلبی ارثی شناسایی و درمان نشوند باعث مرگ ناگهانی فرد دارای جهش ارثی می شوند. متاسفانه در بسیاری از افراد حتی پیش از مرگ هم نشانه های بیماری قلبی به صورت خفیف دیده می شود. به علاوه وضعیتی که باعث سندروم مرگ ناگهانی آریتمی (SADS) می شود پس از مرگ دیگر قابل تشخیص نیست و قلب طبیعی به نظر می رسد.
بیماری های قلبی توارثی که ممکن باعث مرگ ناگهانی شوند عبارتند از:
کاردیومیوپاتی هیپرتروفیک (HCM)
کاردیومیوپاتی متسع (DCM)
کاردیومیوپاتی بطن راست آریتموژنیک (ARVC)
سندرم QT طولانی (LQTS)
سندرم بروگادا
تاکی کاردی بطنی پلی مورفیک کاتکول آمینرژیک (CPVT)
نقص پیشرونده هدایت قلبی (PCCD)